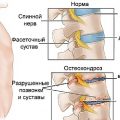
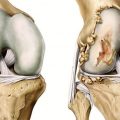
Остеохондрома бедренной кости – это доброкачественная опухоль, которая может возникнуть внутри костной ткани бедра. Она чаще всего встречается у подростков и молодых взрослых, и хотя причины ее появления не совсем ясны, считается, что генетика может играть роль в ее развитии. Остеохондрома обычно не представляет серьезной угрозы для здоровья, но может вызывать дискомфорт и болевые ощущения.
Одним из основных симптомов остеохондромы бедренной кости является боль в области бедра или колена. Также возможны деформация колена и ограничение движения, что может затруднить повседневную активность человека. Для диагностики остеохондромы требуется обследование, включающее рентген и магнитно-резонансную томографию (МРТ).
Лечение остеохондромы бедренной кости обычно включает наблюдение и регулярные консультации с врачом для отслеживания ее роста и изменений, а также контроля симптомов. В некоторых случаях может потребоваться операция для удаления опухоли, особенно если она становится большой и вызывает сильные боли или проблемы с движением.
Следует отметить, что остеохондрома редко становится злокачественной, но может повлечь неприятные последствия. Поэтому важно обратиться за медицинской помощью при появлении боли или других симптомов, чтобы своевременно провести диагностику и определить необходимое лечение. Врачи рекомендуют стандартные меры предосторожности, такие как активный образ жизни, умеренные физические нагрузки и правильное питание для поддержания здоровья костей и суставов.
Остеохондрома бедренной кости: причины, симптомы, лечение
Остеохондрома бедренной кости — это доброкачественная опухоль, образующаяся из хряща и костной ткани. Данное заболевание часто встречается у детей, в подростковом возрасте и у молодых взрослых.
Причины возникновения остеохондромы бедренной кости до конца неизвестны. Однако считается, что генетическая предрасположенность и некоторые внешние факторы могут играть роль в развитии этого заболевания. Травмы, инфекции, нарушения связанные с кровоснабжением, а также аномалии развития могут стать триггером появления остеохондромы.
Симптомы остеохондромы бедренной кости варьируются в зависимости от ее размера и места образования. Чаще всего пациенты жалуются на боль в коленном суставе, ограничение движений, хромоту, отек и возможность наблюдения за опухолью. Симптомы могут появляться и исчезать в течение длительного периода времени.
Лечение остеохондромы бедренной кости может быть консервативным или хирургическим. Консервативное лечение включает наблюдение, физиотерапию, ортезы и применение противовоспалительных препаратов для снятия боли. Хирургическое вмешательство может потребоваться в случае, если опухоль вызывает серьезные симптомы или высокий риск нарушения кровотока или повреждения окружающих тканей.
Остеохондрома бедренной кости — это серьезное заболевание, требующее внимания и профессиональной помощи. Если у вас возникли подозрения на наличие этой опухоли, рекомендуется обратиться к врачу для проведения диагностики и определения наилучшего метода лечения.
Причины остеохондромы бедренной кости
Остеохондрома бедренной кости — это дегенеративно-дистрофическое заболевание, характеризующееся поражением суставной поверхности бедра. Существует несколько факторов, которые могут способствовать развитию остеохондромы бедренной кости.
- Генетическая предрасположенность: Некоторые люди могут иметь увеличенный риск развития остеохондромы бедренной кости в силу наследственных факторов.
- Ожирение: Избыточный вес оказывает дополнительное напряжение на суставы, включая суставы бедра, что может привести к развитию остеохондромы.
- Травмы: Повреждения или травмы бедра могут повлиять на структуру суставной поверхности и способствовать развитию остеохондромы.
- Возраст: С возрастом качество хрящевой ткани может ухудшаться, что увеличивает вероятность развития остеохондромы.
Важно отметить, что причины остеохондромы бедренной кости могут быть многофакторными, и точный механизм развития этого заболевания до конца не изучен. Для определения персональных факторов риска и причин развития остеохондромы необходимо обратиться к врачу-ортопеду.
Генетическая предрасположенность
Остеохондрома бедренной кости может иметь генетическую предрасположенность, что означает, что риск ее развития может передаваться по наследству от родителей.
Если у человека есть близкие родственники, страдающие от остеохондромы, то вероятность ее появления у него самого значительно возрастает.
Генетическая предрасположенность может быть связана с нарушениями в генах, которые отвечают за формирование костей и соединительной ткани. Например, мутации в гене EXT1 и EXT2 часто связаны с наследственной формой остеохондромы.
Однако следует отметить, что наличие генетической предрасположенности не гарантирует развитие остеохондромы. Влияние генетики может быть модифицировано и другими факторами, такими как образ жизни, питание, окружающая среда и т.д.
Для людей с генетической предрасположенностью к остеохондроме бедренной кости, особенно важно соблюдать профилактические меры, чтобы уменьшить риск ее появления или развития. Регулярные упражнения, правильное питание, поддержание нормального веса и избегание травматических ситуаций могут помочь сократить вероятность возникновения остеохондромы.
Также стоит учесть наличие генетической предрасположенности при выборе методов лечения остеохондромы бедренной кости. Возможно, определенные методы будут более эффективными или меньше опасными для людей с генетической предрасположенностью.
Врожденные аномалии бедра
Врожденные аномалии бедра — это генетически обусловленные изменения в развитии бедра, которые могут приводить к деформациям и несовершенствам в структуре кости.
Среди наиболее распространенных врожденных аномалий бедра можно выделить следующие:
- Дисплазия бедра — отклонение от нормального развития бедренной кости, которое может привести к вывиху головки бедра или развитию дегенеративных изменений.
- Тазовая дистопия — неправильное размещение бедра в плоскости, что может привести к смещению голеностопного сустава.
- Дизостоз — генетическое нарушение развития бедра, при котором структура кости не формируется правильно. Это может привести к кривизне и ослаблению кости.
Симптомы врожденных аномалий бедра могут включать:
- Деформация бедра;
- Боль при движении;
- Ограничение подвижности;
- Хромота;
- Укорочение или удлинение ноги.
Лечение врожденных аномалий бедра зависит от их типа и степени тяжести. Оно может включать:
- Физиотерапию для укрепления мышц и улучшения подвижности;
- Использование ортопедических аппаратов, таких как штифты или динамические экстензионные аппараты;
- Хирургическое вмешательство для коррекции деформаций и восстановления нормальной структуры бедра.
Важно обратиться к врачу при первых признаках врожденной аномалии бедра, чтобы начать своевременное лечение и предотвратить возможные осложнения.
Симптомы остеохондромы бедренной кости
Остеохондрома бедренной кости — это опухоль, которая развивается из хрящевой ткани бедренной кости. Она может иметь различные симптомы, которые включают:
- Боль в области бедра: главный симптом остеохондромы бедренной кости — это боль, которая может быть локализована в области бедра.
- Ограничение движения: из-за боли и опухания, связанного с остеохондромой, пациент может испытывать ограничение движения в суставе.
- Деформация сустава: в некоторых случаях остеохондрома может вызывать деформацию бедренной кости, что приводит к изменению формы сустава.
- Слабость и онемение ноги: некоторые пациенты могут чувствовать слабость и онемение в ноге, связанные с компрессией нервных окончаний в области бедра.
В связи с этим, при появлении вышеуказанных симптомов необходимо обратиться к врачу для диагностики и назначения соответствующего лечения остеохондромы бедренной кости.
Боль, ощущаемая в области бедра
Боль, ощущаемая в области бедра, является одним из основных симптомов остеохондромы бедренной кости. Остеохондрома – это заболевание, характеризующееся поражением хрящевой ткани бедренной кости. Оно может быть вызвано различными причинами, включая травмы, возрастные изменения и генетическую предрасположенность.
Боль в области бедра при остеохондроме может быть разной интенсивности и характера. Пациенты описывают ее как тупую, ноющую, локализующуюся в глубине бедра. Она может присутствовать постоянно или возникать при физической нагрузке, ходьбе или подъеме по лестнице. Боль часто усиливается при длительном сидении или стоянии в одной позе.
Помимо боли, при остеохондроме бедренной кости могут наблюдаться и другие симптомы, например:
- Ограничение подвижности в суставе;
- Скрип или треск в суставе при движении;
- Отек в области бедра;
- Слабость и онемение в ноге;
- Ухудшение функции сустава.
Для точного диагноза и выбора оптимального лечения необходимо обратиться к врачу. После осмотра и проведения дополнительных исследований, таких как рентген или МРТ, можно будет определить степень поражения и составить план лечения.
В лечении остеохондромы бедренной кости используются различные методы, включая консервативные и хирургические. Консервативные методы включают назначение противовоспалительных и обезболивающих препаратов, физиотерапию, массаж и т.д. В некоторых случаях может потребоваться хирургическое вмешательство – артроскопия, эндопротезирование или другие операции, направленные на восстановление пораженного сустава.
Важно помнить, что самолечение в случае остеохондромы бедренной кости может ухудшить состояние. Поэтому при первых признаках боли в области бедра необходимо обратиться к врачу и следовать его рекомендациям.
Ограничение движения и скованность сустава
Остеохондрома бедренной кости, также известная как остеохондроз, — это патологическое состояние, характеризующееся нарушением структуры и функций суставного хряща. Одним из основных симптомов остеохондромы является ограничение движения и скованность сустава.
Ограничение движения возникает из-за нарушения нормальной анатомической структуры сустава. В результате дегенеративно-дистрофических изменений хрящевой ткани происходит сужение суставной щели и образование остеофитов — небольших опухолей костной ткани, которые могут препятствовать свободному движению сустава.
Скованность сустава проявляется в возможности его неполного или полного блокирования. При остеохондроме бедренной кости пациент может испытывать затруднения при подъеме, сгибании или разгибании ноги, а также при повороте бедра. Это может сильно ограничивать повседневную активность и качество жизни пациента.
Лечение остеохондромы включает комплексный подход, направленный на устранение болевых симптомов, восстановление функций сустава и предотвращение прогрессирования заболевания. Врач может назначить физиотерапию, лекарственные препараты, массаж, физические упражнения, а в некоторых случаях может потребоваться хирургическое вмешательство.
Важно помнить, что остеохондрома бедра — это серьезное заболевание, требующее своевременного лечения и регулярных консультаций с врачом. Неправильное или недостаточное лечение может привести к дальнейшим осложнениям и ухудшению состояния сустава.
Лечение остеохондромы бедренной кости
Лечение остеохондромы бедренной кости может включать консервативные и хирургические методы в зависимости от степени и характера заболевания.
Консервативное лечение:
- Назначение противовоспалительных и обезболивающих препаратов для снятия боли и воспаления.
- Физиотерапия, включая ультразвуковую терапию, электрофорез с применением лекарственных веществ, магнитотерапию, лазерное лечение.
- Массаж и упражнения для укрепления мышц и улучшения кровообращения.
- Ношение ортопедических устройств, таких как специальные подошвы или подкладки для обуви, которые помогают уменьшить нагрузку на больные суставы.
Хирургическое лечение:
Если консервативные методы не приносят желаемого эффекта или заболевание прогрессирует, может потребоваться хирургическое вмешательство. Варианты хирургического лечения включают:
- Артроскопическую декомпрессию — удаление поврежденной ткани через небольшие врезы с использованием артроскопа.
- Остеотомию — перенаправление сил нагрузки на здоровую часть кости для снятия стресса с поврежденной области.
- Артродез — фиксация сустава путем удаления его поврежденных частей и объединения оставшихся с помощью имплантата или штифта.
- Протезирование сустава — замена поврежденного сустава искусственным суставом.
Решение о выборе метода лечения принимается врачом, исходя из индивидуальных особенностей и потребностей пациента, а также степени и характера заболевания.
Вопрос-ответ:
Каковы основные причины возникновения остеохондромы бедренной кости?
Остеохондрома бедренной кости может возникать из-за генетических предрасположенностей, травм, нарушения кровообращения, автоиммунных нарушений и других факторов.
Какие симптомы остеохондромы бедренной кости могут возникать?
Симптомы остеохондромы бедренной кости могут включать боли в области бедра, ограничение движения, деформации сустава, скованность и даже смещения костей.
Как можно лечить остеохондрому бедренной кости?
Лечение остеохондромы бедренной кости может включать консервативные методы, такие как физиотерапия, применение противовоспалительных препаратов и регулярные упражнения. В некоторых случаях может потребоваться хирургическое вмешательство для удаления опухоли или замены поврежденного сустава.
Как диагностируется остеохондрома бедренной кости?
Остеохондрома бедренной кости обычно диагностируется с помощью рентгеновского исследования, которое может показать наличие опухоли или изменения в структуре кости. В некоторых случаях может потребоваться компьютерная томография или магнитно-резонансная томография для получения более детальной информации.
Какие осложнения могут возникнуть при остеохондроме бедренной кости?
При остеохондроме бедренной кости могут возникать различные осложнения, такие как артроз сустава, деформации и смещения костей, повышенный риск переломов и даже потеря функции сустава. Поэтому важно своевременно обратиться к врачу для диагностики и лечения.
Можно ли предотвратить появление остеохондромы бедренной кости?
Нельзя полностью предотвратить появление остеохондромы бедренной кости, так как некоторые факторы, такие как генетика, невозможно изменить. Однако, поддержание здорового образа жизни, правильное питание, умеренная физическая активность и избегание травм могут снизить риск развития этого заболевания.